Rivista di formazione e aggiornamento di pediatri e medici operanti sul territorio e in ospedale. Fondata nel 1982, in collaborazione con l'Associazione Culturale Pediatri.
Febbraio 2008 - Volume XI - numero 2
M&B Pagine Elettroniche
Appunti di Terapia
Reazioni
cutanee ai farmaci (parte terza)
Membro
della Commissione Nazionale Vaccini
Indirizzo
per corrispondenza: bartolozzi@unifi.it
Come
di sicuro ricordate nel fascicolo elettronico di dicembre 2007 è
stata riportata la prima parte, e nel fascicolo di gennaio 2008 la
seconda parte di una pubblicazione fondamentale per noi pediatri
(Segal AR, Doherty KM, Leggott J, Zlotoff B. Cutaneous reactions to
drugs in children. Pediatrics 2007;120:e1082-96), concernente le
reazioni cutanee ai farmaci.
In
questa ultima parte vengono discussi gli aspetti inerenti il
riconoscimento tempestivo delle manifestazioni cutanee gravi da
farmaci e le indicazioni generali di comportamento da seguire.
Riconoscimento
delle gravi reazioni ai farmaci
Il
rischio di una grave reazione ai farmaci (CADR) va da 1 a 1.000 a 1 a
10.000 casi trattati, dipendendo dal tipo di reazione e dal farmaco
in causa. Come capita per molte evenienze in pediatria, il precoce
riconoscimento e la pronta cessazione della somministrazione del
farmaco, possono ridurre la mortalità.
Le più
gravi CADR comprendono:
- l'anafilassi (non prevista nella presente trattazione)
- la sindrome da ipersensibilità ai farmaci (DHS),
- la sindrome di Stevens-Johnson (SJS)
- la necrolisi tossica epidermica (TEN).
La
Tabella 1 riporta in sintesi i caratteri
distintivi della DHS, SJS e TEN.
Diagnosi |
Lesioni
mucose |
Lesioni
cutanee tipiche |
Prodromi,
segni e sintomi |
Associate
a
farmaci |
Farmaci
più spesso
in
causa |
Tempo
tipico in settimane |
Altre
cause non da farmaci |
DHS |
Rare |
Grave
esantema (edematoso, pustoloso, purpurico)
dermatite
esfoliativa |
30-50%
febbre, adenite, epatite, cardite, eosinofilia, linfociti atipici |
? 90% |
Fenitoina,
carbamazepina, fenobarbital, sulfamidici, allopurinolo,
minocilina, nitrofurantoina, terbinafina |
1-6 |
Linfoma
cutaneo |
SJS |
Lesioni
in oltre 2 sedi |
Raccolta
di lesioni sulla cute, congiuntiva, bocca e genitali; lesioni in
meno ? 10% della superficie corporea |
Febbre
alta, mal di gola, rinorrea, tosse |
48-64% |
Sulfamidici,
fenitoina, carbamazepina, barbiturici, allopurinolo,
aminopenicillina e FANS |
1-3 |
|
TEN |
Lesioni
in oltre 2 sedi |
Lesioni
simili a quelle del SJS con
interessamento
di ? 30% della superficie corporea |
Febbre,
cefalea, mal di gola, leucopenia, lesioni delle vie respiratorie e
dell'intestino |
43-65% |
Sulfamidici,
fenitoina, carbamazepina, barbiturici, allopurinolo, penicillina,
FANS |
1-3 |
Stadio
esantematoso della malattia di Kawasaki, sindrome delle ustioni da
stafilococco |
La DHS
si verifica dopo 1-6 settimane dall'inizio della somministrazione
del farmaco. La presentazione iniziale può assomigliare a una
reazione siero-simile; tuttavia le artralgie sono raramente presenti
nei pazienti con DHS. L'eruzione cutanea nelle DSH spesso
progredisce da un eritema maculare, che inizia al volto, alla parte
superiore del tronco e alle estremità superiori, a esantema
papulare rosso scuro e confluente, pruriginoso, che spesso desquama.
L'edema è la firma del DHS, specialmente a distribuzione
facciale. La confluenza che si nota nella DHS è in contrasto
con le aree più distinte e localizzate dell'eruzione vista
nelle reazioni cutanee siero-simili. L'interessamento viscerale
nella DHS include i reni, il fegato, il cuore, i polmoni, la tiroide
e il cervello. L'epatite si riscontra nella metà dei casi.
In contrasto con la sindrome di SJ e con la necrolisi tossica
epidermica, la DHS si associa più spesso con i farmaci
anticonvulsivanti aromatici, inclusa la fenitoina, la cabamazepina,
il fenobarbital e gli antibiotici come la minociclina e il
sulfametossazolo.
Esistono
delle discussioni sulla relazione fra eritema multiforme,
sindrome di Stevens-Johnson (SJ) e necrolisi tossica
epidermica. In questa trattazione l'eritema multiforme viene
distinto dalle due altre malattie.
Non è
chiaro se l'eritema multiforme sia dovuto ai farmaci, ma conviene
parlarne perché spesso esso viene confuso con l'orticaria e
con l'eruzione fissa da farmaci. L'eritema multiforme si
manifesta in un arco di tempo di 12-24 ore ed è usualmente
autolimitante e benigno. In circa la metà dei casi l'eruzione
è preceduta da una lieve fase prodromica che assomiglia a
un'infezione delle vie aeree superiori. La lesione è
simmetrica sulle estremità, a forma di bersaglio, con 3
differenti zone di colore e un vescica al centro, chiaramente
demarcata dalla cute circostante (vedi Figura
1).
L'interessamento
delle mucose è generalmente limitato alla mucosa orale.
L'eritema multiforme è stato spesso associato a Herpes
simplex e a Mycoplasma pneumoniae. La letteratura riporta
un'associazione con i farmaci da 0 al 10%.
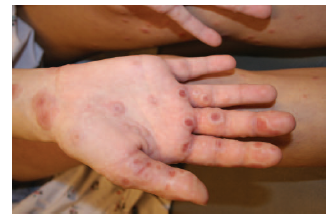
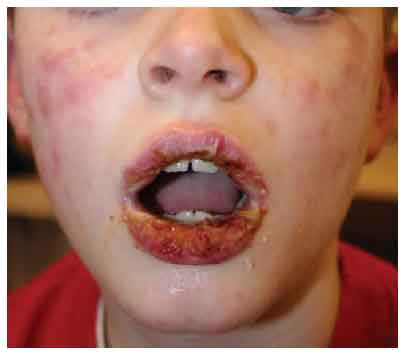
Le
manifestazioni della sindrome di Stevens-Johnson (SJ) si
verificano in 2 sedi mucose con interessamento della congiuntiva e
diffusione delle lesioni cutanee, che assumono un aspetto a bersaglio
o di macule eritematose. La fase prodromica dell'eruzione è
più intensa di quella che si vede nell'eritema multiforme e
include febbre, artralgia, stato di malessere, cefalea, vomito,
diarrea e mialgia. Le lesioni quasi sempre interessano gli occhi,
usualmente la bocca e occasionalmente le vie aeree superiori, il
tratto gastro-intestinale, il miocardio e/o i reni (vediFigura 2). La malattia si associa ai farmaci
al 50%; è comune nei bambini; nel 90% dei casi si tratta di
anticonvulsivanti, di penicillina e sulfamidici. Un precoce
riconoscimento e una precoce sospensione dei farmaci si accompagna a
una letalità dell'11% contro il 27% di una sospensione
tardiva.
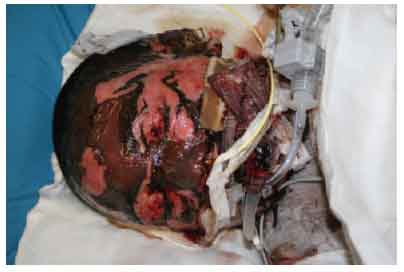
Nella
necrolisi tossica epidermica (TEN) è presente
un'eruzione morbilliforme, poco dopo la somministrazione del
farmaco, che si accompagna a vaste aree eritematose e dolenti della
cute. I sintomi rapidamente progrediscono verso la vescicola e
l'esfoliazione dell'epidermide, che è caratterizzata da
aree fortemente eritematose con necrosi epiteliale e distacco
dell'epidermide, che porta alla formazione di derma nudo (vediFigura 3). Nella TEN c'è un
interessamento della superficie cutanea > al 30%. Il segno di
Nikolsky (distacco dell'epidermide in seguito alla pressione
laterale, eseguita con un dito) è indicativo della TEN. E'
frequente un'estesa erosione mucosa. I sintomi prodromici sono
spesso gravi: nausea, vomito, angina, febbre elevata, stato di
malessere e cute dolente.
La
morbilità e la letalità sono elevate (25-50%),
usualmente per squilibri elettrolitici e per infezioni batteriche
secondarie. Oltre il 90% delle TEN in adulti sono associate all'uso
di farmaci. Sebbene anche nei bambini la maggioranza dei casi di TEN
sia collegata all'uso di un farmaco, oltre la metà dei casi
in uno studio non è risultata associata a una causa specifica.
Fattori
di rischio nelle gravi reazioni ai farmaci (CADR) nei bambini
I fattori
di rischio nelle eruzioni cutanee dei bambini possono essere
suddivisi in:
- fattori riguardanti il farmaco usato
- fattori riguardanti il paziente.
I farmaci
sono stati associati grossolanamente con le reazioni cutanee in
proporzione al loro uso. Sia gli antibiotici che le infezioni sono
spesso associate alle CADR. Inoltre i farmaci anticonvulsivanti
(fenitoina, fenobarbital) sono essere farmaci implicati nelle
reazioni pediatriche.
I fattori
di rischio del paziente includono le infezioni e la possibilità
di una variazione genetica, che porta a un alterato metabolismo del
farmaco, con conseguenze immunologiche. Sebbene si sappia poco sul
meccanismo specifico, i bambini con genitori che hanno una vera
allergia ai farmaci hanno un rischio relativo superiore di 15 volte
per reazioni allergiche allo stesso farmaco.
Trattamento
iniziale di una grave reazione ai farmaci
Il
riconoscimento precoce della lesione cutanea e la
determinazione della gravità sono i punti essenziali
per stabilire il trattamento iniziale e la prevenzione della
progressione delle lesioni.
Di
grandissimo interesse è la raccolta precisa dell'anamnesi
(vedi Tabella 2) per identificare la
causa della CADR. Se il tipo di reazione è facilmente
riconoscibile, è bene si faccia riferimento a quanto già
detto nelle varie tabelle. L'individuazione del medicamento può
rendersi difficile quando il paziente prende molti farmaci
contemporaneamente. La determinazione del farmaco in causa si deve
basare sulle associazioni pubblicate. Se è necessario un
ulteriore accertamento, in particolar modo nelle forme gravi e
persistenti, può essere utile consultare un dermatologo
pediatra e un allergologo per eventuali altri accertamenti. Il caso
poi va notificato al Servizio di Farmacovigilanza della ASL.
Quale
farmaco prendeva il paziente quanto è comparsa la reazione
cutanea? |
Per
quanto tempo il paziente aveva preso il farmaco o i farmaci ? |
Il
paziente aveva già preso questo farmaco ? e se sì,
cosa era accaduto ? |
Il
paziente aveva già preso farmaci simili ? e se sì,
cosa era accaduto ? |
Perché
il paziente prendeva il farmaco ? |
Come
e dove la reazione cutanea è stata notata per la prima
volta e come essa è cambiata nell'aspetto ? |
Il
trattamento della reazione in questi pazienti è diverso a
seconda della gravità della reazione. La Tabella
3 fornisce suggerimenti per il trattamento delle reazioni lievi e
gravi. La diagnosi di CARD in ogni paziente deve essere considerata
provvisoria a meno che non sia fatta successivamente una nuova
somministrazione.
|
Conclusioni
Circa il
10% dei bambini che prendono antibiotici possono sviluppare una
reazione cutanea. La maggior parte di queste reazioni non sono
reazioni allergiche e possono non ricomparire quando si fa una prova
successiva con il farmaco.
Nel caso
delle reazioni gravi ai farmaci, il pronto riconoscimento e la
sospensione della somministrazione del farmaco attenuano la gravità
della reazione. Stabilire una sicura relazione fra farmaco e reazione
grave è spesso difficile. La raccolta dell'anamnesi
familiare personale, l'aspetto della lesione e lo stato attuale
delle conoscenze epidemiologiche sono necessarie per una tempestiva
diagnosi e per le raccomandazioni (vedi Tabella
4).
Ottenere
un'adeguata anamnesi a proposito della reazione cutanea |
Ottenere
un'accurata descrizione della reazione |
Sviluppare
un'accurata anamnesi sull'uso del farmaco |
Conoscere
i meccanismi immunologici e non immunologici, interessati alle
reazioni cutanee ai farmaci |
Confrontare
le manifestazioni cliniche di una particolare reazione cutanea con
le sindromi e con i quadri conosciuti indotti dai farmaci |
Evidenziare
i fattori che favoriscono lo sviluppo delle reazioni allergiche ai
farmaci |
Valutare
la facilità del farmaco in causa di dare reazioni cutanee |
Sviluppare
un piano che includa:
|
Possibilità
della riconferma di un caso nei confronti di un sospetto, mediante
una nuova somministrazione |
Vuoi citare questo contributo?
