Rivista di formazione e aggiornamento di pediatri e medici operanti sul territorio e in ospedale. Fondata nel 1982, in collaborazione con l'Associazione Culturale Pediatri.
Gennaio 2008 - Volume XI - numero 1
M&B Pagine Elettroniche
Appunti di Terapia
Reazioni
cutanee ai farmaci (parte seconda)
Membro
della Commissione Nazionale Vaccini
Indirizzo
per corrispondenza: bartolozzi@unifi.it
Sul
numero di dicembre 2007 è stata riportata la prima parte di
una pubblicazione fondamentale per noi pediatri (Segal AR, Doherty
KM, Leggott J, Zlotoff B. Cutaneous reactions to drugs in children.
Pediatrics 2007;120:e1082-96), concernente le reazioni cutanee
ai farmaci. Nella prima
parte era già stato riportato il primo (eruzione cutanea
esantematosa ai farmaci) dei cinque più comuni quadri cutanei
nei bambini.
a.
Eruzioni esantematose da farmaci
Tabella
1. Eruzioni esantematose da farmaci
Clinica |
Cause |
Aspetto:
-morbilliforme
-scarlattiniforme |
Inizio
come macule, che possono svilupparsi in papule
Eruzione
generalizzata di macule e di papule eritematose, che progrediscono
in senso centripeto
Papule
eritematose, tipo carta vetrata,con tendenza a desquamare; spesso
con interessamento delle membrane mucose |
Diagnosi
differenziale |
Esantemi
virali |
Tempo
dalla somministrazione del
farmaco
all'inizio dei sintomi |
Inizio
improvviso durante le prime due settimane dall'uso del farmaco;
con la penicillina semisintetica l'inizio è dopo 2
settimane
Ricorso
alla prova da carico |
Farmaci
comunemente interessati |
Fenitoina
Carbamazepina
Famiglia
delle penicilline
FANS
Sulfamidici
Farmaci
antitubercolari
Fenobarbital |
Patogenesi |
Poco
conosciuta |
Fattori
di rischio |
Infezioni
virali, virus di Epstein-Barr |
Trattamento |
Sospendere
il farmaco
Antistaminici
per bocca; i corticosteroidi per via generale possono essere utili
Usare
emollienti durante la risoluzione
Evitare
la luce del sole per accelerare la normalizzazione del colore
della pelle |
Risoluzione |
Insieme
all'attenuazione dell'eritema, è comune una
desquamazione superficiale
L'iperpigmentazione
transitoria si risolve in mesi o in anni
Risoluzione
simile a quella degli esantemi virali o batterici |
b.
Orticaria
Viene
calcolato che dal 15 al 25% di tutte le persone soffrano di orticaria
durante la loro vita. Poiché l'orticaria acuta nel bambino è
usualmente lieve, si ha molta difficoltà a valutare con
precisione la sua prevalenza.
Tabella
2. Eruzione orticarioide da farmaci
Clinica |
Cause |
Aspetto |
Papule
edematose e placche, altamente pruriginose
Le
lesioni individuali sono transitorie e veloci nel comparire; non
durano più di 24 ore nella stessa sede cutanea |
Diagnosi
differenziale |
Allergie
ai cibi, addittivi, eccipienti
Infezioni
virali |
Tempo
dalla somministrazione del farmaco all'inizio dei sintomi |
Si
sviluppa entro ore-giorni dalla somministrazione del farmaco
Le
reazioni generalizzate orticarioidi possono durare settimane dopo
una singola dose di
farmaco
o possono risolvere in poche ore |
Farmaci
comunemente implicati |
FANS
Famiglia
delle penicilline (aminopenicilline, penicilline, cefalosporine)
Sulfamidici
Farmaci
antitubercolari
Fenitoina
Carbamazepina
Farmaci
che liberano istamina (morfina, chinino, sostanze per
radiocontrasto per EV, ecc.) |
Patogenesi
|
Ipersensibilità
precoce di tipo 1 o farmaci stimolanti le mastcellen |
Fattori
di rischio |
Diatesi
atopiche (allergie, asma), infezioni virali con associazioni di
farmaci |
Trattamento |
Sospensione
del farmaco
Antistaminici
orali; possono essere utili i corticosteroidi sistemici |
Risoluzione |
Prova
da carico sulla base della gravità della reazione
Da
evitare nell'anafilassi
Sono
disponibili precedure di desensibilizzazione |
Molti
studi hanno dimostrato che l'orticaria acuta, a differenza
dell'orticaria cronica, è mediata dalle IgE o origina dalla
degranulazione delle mastcellen, indotta dai farmaci.
L'eruzione
è generalizzata, ma tende a comparire più di frequente
nelle aree coperte da vestiti (vedi Figure 3, 4 e 5). Le
placche, originate dall'edema del derma, sono zone bianche,
edematose, che variano di grandezza da pochi millimetri a centimetri,
circondate da eritema e spesso accompagnate da prurito. Questo
aspetto è diverso da quello dell'eritema multiforme, che
include una zona centrale scura di colore blu. L'angioedema
interessa il tessuto sottocutaneo o sottomucoso e può essere
un primo sintomo di un'anafilassi in progressione.
L'orticaria
è usualmente transitoria sebbene dal 9 al 32% dei casi possa
durare oltre le 6 settimane.
Due
recenti ricerche hanno dimostrato che l'orticaria si associa nel
58% dei casi a un'infezione, contro un 5% associato all'aspirina
e un 3% ai cibi.
Per avere
la prova dell'implicazione di un farmaco è utilissima una
prova da carico: dopo la positività di questa prova il farmaco
va sospeso per sempre. Esiste una cross-sensibilità per
penicillina e cefalosporine.
Il
trattamento con antistaminici rimane la metodica principale nella
cura dell'orticaria. Sono raccomandati i farmaci di seconda
generazione, come la loratidina e la cetirizina. Sebbene non siano
disponibili prove, il prednisone per bocca, aggiunto agli
antistaminici, riduce il prurito e determina una risoluzione più
rapida dell'orticaria.
c.
Eruzioni fisse da farmaci
Le
eruzioni fisse da farmaci possono avvenire in ogni parte del corpo;
curiosamente se ricompaiono si presentano esattamente nella stessa
sede (vedi Figura 6). La lesione può essere intensamente
pruriginosa. Con l'attenuarsi dell'infiammazione, le lesioni
tendono a divenire più rotonde e il loro colore tende al
grigio-bruno. Le lesioni pigmentate possono persistere per anni.
Nella fase postinfiammatiroa si possono avere croste e desquamazione.
Alla prova da carico la lesione avviene nella stessa sede della
lesione primitiva.
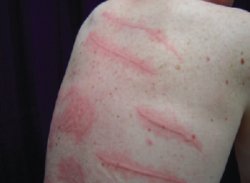
Figura
3. Orticaria con dermatografismo
Figura
4. Orticaria
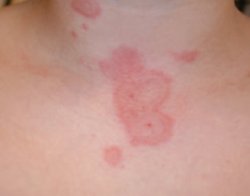
Molte
lievi eruzioni da farmaci (sulfametossazolo e trimetoprim) sono
spesso diagnosticate erroneamente come eruzioni maculo-papulari,
anche se sono delle orticarie.
La prova
decisiva per la diagnosi è rappresentata dalla prova da
carico, che è usualmente sicura, anche se dipende dalla
gravità della reazione iniziale.
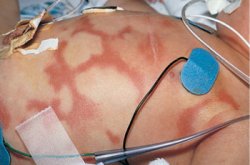
Figura
5. Lesioni policicliche di orticaria, associate all'infusione
di porstagladina E2 (Eichenfield LF, et al. Textbook of Neonatal
Dermatology, Filadelfia, Saunders 2001, pag.300)
La
maggior parte dei farmaci è associata all'eruzione fissa da
farmaci, sebbene alcuni, come i sulfamidici e il trimetoprim si
riscontrino più di frequente. Le reazioni possono insorgere in
modo generalizzato, ma anche in modo limitato, sul dorso, sul dorso e
sulle gambe, sulle labbra e sui genitali. In generale le
manifestazioni sono multiple. Le reazioni generalizzate sono più
spesso collegate alla fenitoina, mentre quelle legate alle
tetracicline più spesso sono collegate ai genitali.
Quando vi
sia un sospetto di eruzione fissa da farmaci, il farmaco va sospeso,
perché la continuazione della somministrazione può
intensificare l'infiammazione. Il trattamento è di sostegno:
gli steroidi topici possono aiutare nella guarigione.
Se viene
praticata una prova da sforzo, la dose usata per la prova deve essere
inferiore a quella che di norma viene usata per cura. A volte è
necessario usare dosi 2 o 3 volte superiori la dose originale per
evocare una reazione.
d.
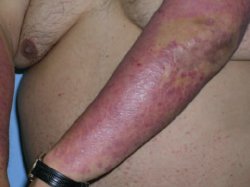
Reazioni da fotosensibilità
Oltre
l'8% delle reazioni cutanee sono reazioni da fotosensibilità
incluse le reazioni fototossiche e fotoallergiche. La fototossicità
indotta da farmaci avviene quando la fotoirradiazione interagisce con
una sostanza chimica presente nella cute, per cui si generano
radicali liberi, che inducono effetti citotossici nell'ospite. La
sede delle eruzioni coincide con le aree della pelle esposte al sole,
inclusa la faccia, l'area presternale e il dorso delle mani.
Le
reazioni fototossiche non sono immunologiche e dipendono dalla dose:
spesso avvengono subito dopo l'ingestione del farmaco.
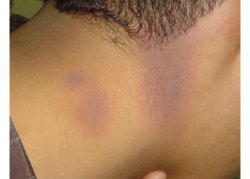
Figura
6. Eruzione fissa da farmaci
Tabella
3. Eruzioni fisse da farmaci
Clinica |
Cause |
Aspetto |
Lesioni
solitarie o multiple, da eritematose a violacee, edematose, di
2-10 cm di diametro, che spesso sfumano col tempo a placche sul
grigio o sul brunastro |
Diagnosi
diffferenziale |
Ustioni
Punture
d'insetto
Eritema
multiforme
Infezioni
virali
Abuso
fisico sul bambino |
Tempo
dalla somministrazione del farmaco all'inizio dei sintomi |
30
minuti-8 ore |
Farmaci
correntemente implicati |
Sulfamidici
FANS
Ciprofloxaciina
Metronizazolo
Penicilline
(ampicillina)
Farmaci
antitubercolari
Fenitoina
Fenolftaleina
Paracetamolo |
Patogenesi |
Sconosciuta |
Trattamento |
Sospendere
il farmaco
Prova
da carico |
Risoluzione |
L'infiammazione
si attenua, le lesioni divengono placche pigmentate
bruno-grigiastre
Possono
esserci delle ricadute nella stessa sede per mesì o anni
Alcune
lesioni sviluppano una crosta e desquamano. |
Vi sono 3
variazioni generali delle reazioni fototossiche:
- Eritema intenso e ritardato con edema che avviene dopo 8-24 ore dall'esposizione alla luce del sole. Questa reazione può essere accompagnata da iperpigmentazione ed avere un colorito rosso bruno piuttosto del rosso dell'ustione solare. L'idroclorotiazide è responsabile di una reazione di questo tipo.
- Una reazione immediata può avvenire dopo 30 minuti dall'esposizione alla luce del sole e può a volte ritardare di uno-due giorni (vedi Figura 7). In questa variante l'eruzione avviene senza edema ed è accompagnata da senso di bruciore locale e da prurito. Questa reazione più immediata avviene spesso dopo la somministrazione di doxiciclina e dopo derivati del carbone, come antracene e acridina.
- La terza variante è associata alle porfirine e si manifesta con una rapida, transitoria eruzione orticaria-simile che può essere attivata anche dalla luce di una stanza.
Poiché
la cute al di sotto dell'unghia non contiene melanina, le reazioni
fototossiche, che interessano le tetracicline, si associano a
onicolisi. In contrasto le reazioni fotoallergiche avvengono dopo un
periodo di sensibilizzazione e possono ricomparire con piccole dosi
del farmaco interessato. Tali reazioni possono apparire con
un'eruzione papulo-vescicolare, prurito e dermatite eczematosa da 1
a 14 giorni dall'esposizione al sole.
Tabella
4. Reazioni di fotosensibilità
Clinica |
Cause |
Aspetto
Fototossico
Fotoallergico
|
Compare
nelle aree esposte al sole della faccia, delle labbra, del naso e
lungo il padiglione dell'orecchio
Dose
dipendente, assomiglia alle ustioni da sole, ci può essere
prurito
Eczematoso,
pruriginoso, richiede sensibilizzazione |
Diagnosi
differenziale |
Orticaria
acuta
Allergie
ai cibi, addittivi, eccipienti
Infezioni
virali |
Tempo
dalla somministrazione del farmaco all'inizio dei sintomi
Fototossico
Fotoallergico |
Immediatamente
dopo la somministrazione del farmaco e l'esposizione al sole
Richiede
sensibilizzazione |
Farmaci
comunemente implicati
Fototossici
Fotoallergici
Pseudoporfiria |
Tetracicline:
doxicilina > tetraciclina > minociclina
Fluorochinoloni
Amiodarone
Psolareni
Griseofulvina
Diuretici
(furosemide, tiazide)
FANS
(ibuprofen, naproxene)
Agenti
antipsicotici (clorpromazina, proclorperazina)
Topici:
furocumarine, limone, sedano, prezzemolo, fico
Creme
solari, agenti antibatterici, latex
Diuretici
tiazidici
Griseofulvina
Chinidina
Sulfamidici
Sulfonurea
Piridossina
(vitamina B6)
FANS
(naproxene) |
Patogenesi
Fototossici
Fotoallergici |
Le
radiazioni ultraviolette interagiscono con sostanze chimiche nella
cute per formare radicali liberi, che hanno un effetto locale
citotossico
Reazioni
varianti tipi IV; la luce permette al farmaco di coniugarsi con
una proteina di trasporto |
Fattori
di rischio |
Diatesi
atopiche (allergie, asma) |
Trattamento |
Sospendere
il farmaco
Antistaminici
orali e corticosteroidi per via generale sono utili nella cura del
prurito
Usare
emollienti durante la risoluzione |
Risoluzione |
L'iperpigmentazione
scompare dopo mesi o anni |
Il
trattamento delle reazioni fototossiche è uguale a quello
delle ustioni solari minori. Creme lenitive ed emollienti possono
aiutare a migliorare le sofferenze. Nei casi più gravi si
formano le vescicole e allora vanno prese in considerazione le creme
antibiotiche. Per le reazioni fotoallergiche, gli antiistaminici per
bocca e i corticosteroidi topici possono portare qualche sollievo.
Sebbene sia preferibile sospendere il farmaco in causa, la
minimizzazione o eliminazione dell'esposizione alla luce possono
essere necessarie quando non ci sono alternative al farmaco.
Evitare
la luce del sole e applicare creme solari che bloccano i UV-A e UV-B,
con la consapevolezza che la luce del sole è la causa più
comune delle reazioni fotoallergiche.
Figura
7. Reazione fototossica
e.
Reazioni tipo malattia da siero
Una vera
reazione tipo malattia da siero, una reazione da ipersensibilità
tipo III avviene quando il complesso antigene-anticorpo si deposita
nella microvascolarizzazione della cute e delle articolazioni, attiva
la cascata del complemento, che porta a una reazione infiammatoria e
a danno tissulare. In contrasto con una vera reazione immunologica,
le reazioni da malattia siero-simile non sono costituite da complessi
immuni, ipocomplementemia, vasculite e lesioni renali, che si
ritrovano invece nella vera malattia da siero.
Le
reazioni sono caratterizzate da febbre, prurito, orticaria e
artralgie, che in genere iniziano da 1 a 3 settimane dopo
l'esposizione al farmaco e si risolvono presto dopo la sospensione
della terapia. L'eruzione cutanea orticarioide diviene più
eritematosa col progredire della reazione e può evolvere in un
centro scuro.
Queste
reazioni sono in generale associate al cefaclor (0,024% delle
esposizioni) e 0,5% nelle descrizioni pubblicate. I ricercatori
suggeriscono una via metabolica variante per spiegare quanto avviene
con il cefaclor. Non è stata dimostrata alcuna
cross.reattività con altre cefalosporine.
Lo
sviluppo di resistenza batterica al cefaclor ha limitato il suo
impiego nel trattamento delle infezioni pediatriche: per questa
ragione queste reazioni possono oggi essere meno frequenti che nel
passato.
Tabella
5. Reazioni simili a quelle della malattia da siero
Clinica
|
Cause |
Aspetto
|
Febbre,
prurito, eruzione orticarioide, altralgie |
Diagnosi
differenziale |
Malattia
da siero (è presente ipocomplementemia, c'è
vasculite e lesioni renali)
Eritema
multiforme (una reazione siero-simile non ha lesioni bersaglio con
centri multipli) |
Tempo
dalla somministrazione del farmaco all'inizio dei sintomi |
Da
1 a 3 settimane dopo l'uso del farmaco
Ricorso
alla prova da carico |
Farmaci
comunemente implicati |
Cefaclor
(non si sa se è presente cross-reattività con altre
cefalosporine
Ciprofloxacin
Macrolidi
Penicilline
Sulfamidici
Tetracicline
Rifampicina
Bupropion
Fluoxetina |
Patogenesi
|
Il
meccanismo non è ben conosciuto |
Trattamento |
Sospensione
del farmaco
Antistaminici
per bocca, corticosteroidi per via generale e immunoglobuline per
via venosa |
Il
trattamento è guidato dalla sintomatologia; sintomi evidenti
come l'artralgia possono richiedere l'uso dei corticosteroidi per
via generale.
La
terza parte (Riconoscimento delle forme gravi) comparirà nel
numero di febbraio 2008.
Vuoi citare questo contributo?
