Rivista di formazione e aggiornamento di pediatri e medici operanti sul territorio e in ospedale. Fondata nel 1982, in collaborazione con l'Associazione Culturale Pediatri.
Settembre 2004 - Volume VII - numero 8
M&B Pagine Elettroniche
Seminari degli specializzandi
Quando
dare la vitamina D
Clinica
Pediatrica, IRCCS, Burlo Garofolo, Trieste
E mail:stefaniabassanese@yahoo.it
Un
po' di definizioni
Con il
termine di rachitismo si intende un difetto di
mineralizzazione della cartilagine di accrescimento e dell'osso
ancora in formazione, prima della fusione definitiva delle epifisi.
Il
difetto di mineralizzazione dell'osso maturo dell'adulto si
definisce osteomalacia.
Perosteoporosi, invece, si intende un difetto della composizione
dell'osso che riguarda sia la parte organica che quella minerale.
Il
Calcio
Il
deposito principale del calcio presente nel nostro organismo è
rappresentato, come intuibile, dal tessuto osseo, dove si raccoglie
ben il 99% di tutto il calcio di cui siamo costituiti; la minima
frazione non depositata nell'osso ma circolante si distingue in una
parte (40%) che viaggia nel sangue legata alle proteine, prima fra
tutte l'albumina (ricordiamo che una riduzione dell'albuminemia
di 1 g/dl determina una riduzione della calcemia di 1g/dl), ed una
parte (60%) non legata a proteine ma presente in forma di ione libero
(46%) o legato a formare fosfato e citrato di calcio (14%).
Il calcio
si ritrova principalmente in alimenti come latte e latticini. Le
assunzioni di calcio giornaliere raccomandate corrispondono a 360
mg/die nei primi 6 mesi di vita, 550 mg/die nel secondo semestre di
vita, 800 mg/die tra il primo ed il decimo anno di vita e 1200 mg/die
per i ragazzi con più di dieci anni.
La
regolazione della quantità di calcio presente nel nostro
organismo dipende in primo luogo dalla quota assorbita:
l'assorbimento del calcio avviene per la maggior parte a livello
del tenue prossimale (duodeno-digiuno), ed è regolato
dall'azione della vitamina D, che è responsabile del 50% del
calcio che viene assorbito. In effetti, in condizioni normali,
l'intestino assorbirebbe solo il 15% del calcio assunto per os, ma
tale percentuale raddoppia sotto l'azione della vitamina D; in caso
di aumentato fabbisogno, come in pubertà o in gravidanza,
l'assorbimento del calcio sale fino all'80% della quota assunta.
Un altro
fattore limitante la quantità di calcio presente
nell'organismo è data dall'escrezione renale: praticamente
tutto il calcio presente nel sangue e non legato a proteine viene
filtrato a livello glomerulare e il 99% circa viene riassorbito. Il
70-80% del calcio viene riassorbito a livello del tubulo prossimale
in modo sodio-dipendente, la quota restante viene assorbita a livello
distale indipendentemente dall'assorbimento del sodio.
I fattori
che regolano la distribuzione del calcio tra osso e compartimento
vascolare sono 3 ormoni e più precisamente: il paratormone(PTH), che agisce direttamente sul rene e sull'osso ed in modo
indiretto vitamina D-mediato a livello intestinale, la vitamina
D che agisce su osso, rene ed intestino e che come il PTH ha
effetto ipercalcemizzante, e la calcitonina, che agisce su
rene ed osso ed ha un effetto ipocalcemizzante.
La
vitamina D
Quando si
parla di vitamina D si fa riferimento sia alla vitamina D2
(ergocalciferolo) sia alla vitamina D3
(colecalciferolo), che derivano rispettivamente dagli alimenti
e dalla sintesi endogena a livello cutaneo.
1. La
sintesi endogena parte da un precursore cutaneo, laprovitamina D3 o 7deidrocolesterolo, che sotto l'azione
dei raggi UV viene trasformato in vit. D3. Tale produzione è
regolata localmente e non permette un'intossicazione da vitamina D
in caso di eccessiva esposizione solare in quanto a livello cutaneo
vengono a formarsi dei prodotti inerti (lumisterolo, tachisterolo,
tossisterolo…) e inoltre vi è la melanina, che con la sua
funzione protettiva nei confronti dei raggi U.V. ne riduce
l'assorbimento da parte dell'epidermide, limitando, quindi, la
conversione del 7-idrocolesterolo.
Vi sono
molteplici fattori che regolano questa prima tappa del metabolismo
della vitamina D:
- età: con l'aumentare dell'età si riduce la quantità di vitamina D sintetizzata; si stima che soggetti di 70 anni abbiano una produzione di vitamina D a livello cutaneo ridotta del 75%.
- sede, ora e durata dell'esposizione solare: diversi studi hanno dimostrato come l'esposizione ad 1 MED (minimal erythemal dose) corrispondano all'assunzione di 20.000 UI di Vitamina D.
- fattori ambientali in senso lato, come l'altitudine e la latitudine, l'inquinamento, l'aumento delliving indoor…
- razza: considerando la diversa concentrazione di melanina a livello cutaneo, le popolazioni con cute di fototipo 5-6 o di pelle nera necessitano di un'esposizione 10-50 volte maggiore rispetto a quelle di pelle 2-3 o bianca. Il discorso della razza va, in realtà, interpretato nel senso più ampio possibile: prendendo in considerazione le predisposizioni genetiche differenti tra le diverse popolazioni, si può notare ad esempio che nella razza nera vi è una predisposizione genetica al rachitismo nutrizionale e ancora che i soggetti asiatici hanno un'attività del calcidiolo-24-idrossilasi superiore a quella dei bianchi. Inoltre è stato ipotizzato che possa esserci un ridotto assorbimento intestinale di vitamina D dovuto ad una possibile concomitante anemia ferrocarenziale.
- creme protettive: se utilizzate in modo appropriato, cioè spalmandone 2mg/cm2, comportano una riduzione dell'assorbimento degli UV del 95% nel caso di creme con fattore 8 di protezione, e fino a più del 99% in quelle con fattore 15. Va comunque considerato che la maggior parte delle persone non fanno uso appropriato delle creme solari e quindi la produzione di vitamina D viene comunque mantenuta a livelli soddisfacenti.
- religione/costume: le regole dettate da alcune religioni determinano in alcune popolazioni un rachitismo ”comportamentale” secondario al tipo di indumenti indossati (che possono ridurre notevolmente la superficie d'assorbimento) o a diete particolarmente restrittive.
2.
Un'altra importante fonte di vitamina D è rappresentata
dall'alimentazione (e in tal senso è utile prendere
in considerazione le diverse abitudini alimentari nei diversi Paesi).
Gli
alimenti più ricchi di vitamina D sono notoriamente gli
olii di pesce ed in particolar modo l'olio di fegato di
merluzzo, l'olio di sgombro, sardina e salmone (120-320
UI/100kcal); si ritiene sufficiente la loro assunzione 3-4 volte alla
settimana per assicurare un apporto ottimale di vitamina D.
Anche illatte è un elemento importante, ma la quantità
di vit D2 in esso contenuta è variabile: nel latte materno si
ritrovano 4-100 UI/L a seconda del periodo dell'allattamento, nel
latte vaccino 5-40 UI/L e nel latte in formula 40-80 UI/100 kcal.
Altri
alimenti ricchi di Vitamina D sono il succo d'arancia, ilpane, i cereali ed infine l'uovo.
In
rapporto alle abitudini alimentari, va ricordato che l'obesità
si associa al deficit di vitamina D: si sa infatti che tale vitamina,
sia essa assunta con la dieta o sintetizzata a livello cutaneo, si
deposita a livello del tessuto adiposo ed in tal modo diminuisce
notevolmente la sua biodisponibilità. In effetti, paragonando
soggetti obesi a un gruppo di controllo e misurando i livelli di
vitamina D in un caso dopo la medesima esposizione solare e in un
altro caso dopo somministrazione della medesima dose di vitamina, i
soggetti obesi possedevano livelli inferiori di tale sostanza nello
stesso intervallo di tempo.
Di fatto
al momento questo dato, seppur dimostrato da più studi
clinici, ha scarsa rilevanza pratica, dal momento che non vi sono
raccomandazioni ufficiali alla supplementazione con vitamina D per i
soggetti obesi.
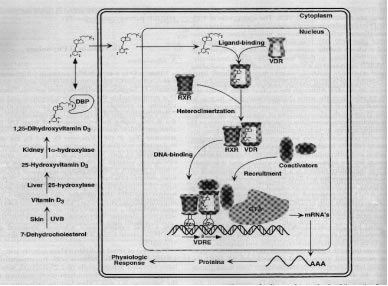
Sia la
vitamina D3 prodotta endogenamente sia la D2 assunta con
l'alimentazione, una volta giunte nel fegato, vengono idrossilate
in posizione 25, trasformandosi in calcifediolo -25(OH)D-, una
forma ancora inattiva dell'ormone, la cui produzione è
regolata con un meccanismo a feed-back.
Legato ad
una proteina ematica, tale prodotto viene nuovamente idrossilato in
posizione 1 ad opera della 1-alfa-idrossilasi, trasformandosi
nella forma attiva dell'ormone, il calcitriolo -1,25 (OH)2D.
L'attività della 1-alfa idrossilasi aumenta in caso di
ipocalcemia ed è regolata anche dal livello di PTH, estrogeni,
prolattina e GH.
Contemporaneamente
si ha la produzione di altre forme inattive di ormone, quali la 24,25
e la 1,24,25 (OH)D, i quali vengono successivamente trasformati inacido calcitrioico, biologicamente inattivo.
Ilcalcitriolo agisce legandosi direttamente ad un recettore
intranucleare, chiamato VDR, il quale interagisce con un recettore
per l'acido retinico formando un eterodimero, che a sua volta si
lega ad una sequenza specifica del DNA, stimolando la trascrizione
genica.
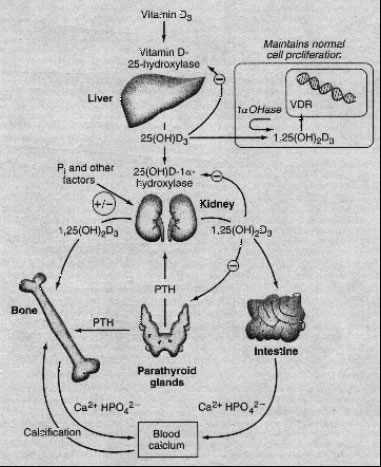
Come
agisce la vitamina D
L'azione
più conosciuta della vitamina D (nella sua forma attiva, il
calcitirolo) riguarda il metabolismo osseo, con un effetto
ipercalcemizzante che si esplica su tessuti diversi:
- a livello intestinale facilita il riassorbimento del calcio assunto con la dieta
- a livello osseo stimola la produzione di osteocalcina, osteopontina, fosfatasi alcalina; inoltre il recettore è presente sugli osteoblasti, dove favorisce la produzione del RANK-ligando, il quale a sua volta interagisce sul recettore RANK sugli osteoclasti immaturi, che in seguito diventano appunto osteoclasti maturi e rilasciano il calcio dall'osso
- a livello renale il calcitriolo determina un riassorbimento del calcio a livello del tubulo prossimale
A livello
osseo e renale l'azione della vitamina è mediata dal PTH.
I
recettori VDR si trovano anche in altre cellule (ipofisi e cervello,
cellule emopoietiche, gonadi, cute, muscoli scheletrici, placenta…),
dove il calcitriolo ha una funzione di controllo dei meccanismi di
proliferazione-differenziazione cellulare.
Recentemente,
infatti, sono stati studiati altri ruoli della vitamina D:
immunomodulante, con prospettive terapeutiche per le malattie
autoimmuni, anti-proliferativo, per cui viene usata nel trattamento
della psoriasi e ci sono prospettive per la terapia anti-neoplastica,
e la possibilità di prevenzione delle malattie
cardiovascolari.
- La prima causa di rachitismo è rappresentata dal difetto di vitamina D. Tale situazione si può verificare in caso di:
- carenza dietetica di vitamina D, contenuta negli alimenti prima citati. Inoltre vanno prese in considerazione anche tutte le patologie gastrointestinali che determinano un malassorbimento (celiachia, malattie epatobiliari con alterazioni del circolo enteroepatico e di assorbimento delle vitamine liposolubili, insufficienza pancreatica cronica, FC)
- ridotta sintesi endogena, che si può verificare in caso di mancata o insufficiente esposizione cutanea al sole (non dimentichiamo in questo senso le ospedalizzazioni protratte o il consiglio di utilizzare creme solari a schermo totale!) ma anche in caso di malattie cutanee gravi, come ad esempio le ustioni estese di II o III grado.
- Un'altra causa di rachitismo è rappresentata dalle patologie renali, quali l'insufficienza renale cronica, l'acidosi tubulare prossimale e tutte le tubulopatie (sindrome di Fanconi, cistinosi, tirosinemia…).
- In corso di insufficienza renale cronica si verifica una riduzione della fosfaturia, con conseguente iperfosforemia ed ipocalcemia, oltre all'insufficiente attivazione renale della vitamina D.
- L'ipoparatiroidismo (congenito o autoimmune) e lo pseudoipoparatiroidismo (a trasmissione AD, da difetto recettoriale) possono essere causa di rachitismo in quanto alterano l'azione della vitamina D (che in parte è proprio PTH-mediata); in tal caso è necessario somministrare la forma attiva della vit. D (1,25(OH)2D o calcitriolo), dato che manca l'azione attivante della 1-alfa-idrossilasi a livello renale, che è mediata dal PTH.
- Alcunifarmaci alterano il metabolismo della vitamina D o del calcio, e più precisamente:
- ilfenobarbital e la fenitoina alterano l'assorbimento intestinale del calcio e la mobilizzazione dello ione dall'osso
- ilfenobarbital, inoltre, agisce sugli enzimi microsomiali epatici, determinando un'inibizione della 25-idrossilasi epatica ed un'attivazione del catabolismo del calcitriolo; controverso è il ruolo inibitorio svolto dall'acido valproico
- iglucocorticoidi riducono l'attività della 1-alfa idrossilasi, ostacolano l'assorbimento intestinale di calcio e la mobilizzazione dello ione dall'osso e stimolano l'apoptosi degli osteoblasti
- Esistono forme di rachitismo geneticamente determinate che non rispondono alla normale terapia ormonale sostitutiva.
Per farla
breve e per semplificare le cose, parleremo di due tipi di
rachitismo:
- i rachitismi vitamina D “carenti” per tutti i motivi che abbiamo già discusso, e che rispondono, come intuibile, alla somministrazione della vitamina mancante (ed all'esposizione solare)
- i rachitismi vitamina D “resistenti-dipendenti”, generalmente dovuti a difetti di tipo genetico, in cui la sola somministrazione di vitamina D non è sufficiente per risolvere il problema
- Queste ultime forme sono in realtà molto più rare, ma è importante conoscerle e pensarle in quanto, come tutte le malattie genetiche, sono più frequenti tra consanguinei e va considerato che in molte zone ad alta prevalenza di rachitismo (in alcune regioni dell'Africa ad esempio) sono frequenti i matrimoni tra consanguinei e possono quindi esserci famiglie con rachitismi “genetici” e non carenziali, che richiedono un diverso approccio terapeutico.
Quali
sono le fasi della vita a rischio di deficit di vitamina D?
Accanto
alle situazioni sovradescritte che sono causa di un probabile deficit
di vitamina D, è utile ricordare che esistono delle fasi della
vita in cui il si può verificare un maggiore fabbisogno di
tale vitamina.
La prima
fase critica è rappresentata dal periodo fetale, in cui la
crescita è piuttosto rapida, soprattutto nelle ultime due-tre
settimane di vita intrauterina, e l'aumentata richiesta di vitamina
D è necessaria sia per la costituzione dell'abbozzo
scheletrico sia per la formazione dei germi dentari e della dentina.
Successivamente
il secondo momento di massima richiesta di vitamina D per quanto
concerne la crescita è durante i primi anni di vita e, in
seguito, nella fase di spurt di crescita, che avviene circa tra gli
11 e i 14 anni (l'adolescenza).
Tra gli
eventi biologici durante i quali è richiesto un maggior
quantitativo di vitamina D vi è la formazione dei denti
decidui e permanenti e la pubertà.
Ultima
fase critica come richiesta di nutrienti è la gravidanza,
quando vi può essere un deficit di vitamina D che in tale
momento deve sopperire non solo alle necessità della donna
bensì anche a quelle del feto.
Quali
segnali occorre saper riconoscere
Il
deficit di vitamina D è la causa del rachitismo.
La
presentazione clinica più classica nei soggetti originari dei
Paesi Industrializzati oggi è molto sfumata, ma può
essere presente nei Paesi in via di sviluppo e in soggetti emigrati
(soggetti di razza nera ed asiatici in particolare), motivo per cui
ci si può ancor oggi imbattere in tale patologia.
Le
manifestazioni cliniche del rachitismo si possono suddividere in modo
schematico in manifestazioni ossee e non ossee.
Alterazioni
ossee
Le
alterazioni scheletriche possono interessare qualsiasi tipo di osso e
quasi tutti i distretti.
A livello
del cranio i segni classici sono:
- il craniotabe caratterizzato da una mollezza anomala dell'osso generalmente a livello delle ossa occipitali e parietali lungo la sutura lambdoidea e che, seppur presente, non è patognomonico del rachitismo;
- le bozze frontali dovute all'espansione delle ossa frontali, che in alcuni casi può essere determinata da un idrocefalo (idrocefalo rachitico);
- l'allargamento delle fontanelle ma con normale tempo di chiusura.
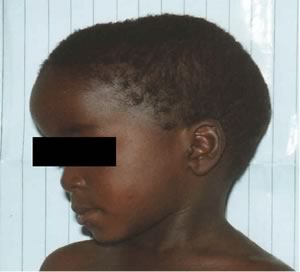
Inoltre
fortemente colpite sono sia le piccole che le grandi articolazioni,
caratterizzate da un ispessimento ed un allargamento che:
- a livello costale sono causa del rosario rachitico (si ritrova in circa il 60% dei casi)
- a livello sternale del pectus carinatum
- a livello della colonna vertebrale portano frequentemente ad una curvatura laterale (scoliosi) di grado lieve, mentre può comparire una cifosi dorso lombare, evidente specie in posizione seduta
- a livello delle caviglie e dei polsi determinano la comparsa del classico "braccialetto rachitico" (presente in circa l'80% dei casi)
- a livello del femore, tibia e perone conducono ad un incurvamento definitivo di tali segmenti o al ginocchio valgo; la coxa vara rappresenta talora la conseguenza di un rachitismo. Fratture a legno verde si verificano a carico delle ossa lunghe e possono non dare segni clinici.
- Le deformità del rachide, della pelvi e degli arti inferiori sono causa a volte della bassa statura (nanismo rachitico).
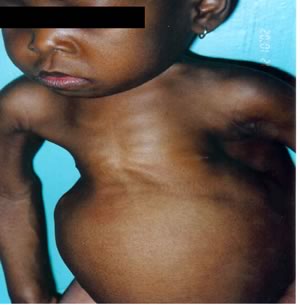
Alterazioni
non ossee
L'ipotonia
muscolare è spesso presente e tende ad aggravare la situazione
motoria già compromessa per i problemi ossei ed articolari. Di
conseguenza i bambini con rachitismo abbastanza grave imparano spesso
tardi a reggersi in piedi ed a camminare. Il rilassamento dei
legamenti contribuisce all'instaurarsi delle deformità e rende
conto in parte del ginocchio valgo e dell'iperestensione articolare.
La
prominenza dell'addome dipende in gran parte dalla debolezza dei
muscoli della parete addominale (l'evidenza del solco di Harrison
dipende da una depressione orizzontale lungo il bordo inferiore del
torace corrispondente all'inserzione costale del diaframma).
Non sono
rare l'ipoplasia dello smalto dentario, la carie e la ritardata
eruzione dei denti, che si verifica mediamente circa 2-3 mesi dopo
dell'atteso.

Accanto
ai quadri descritti che sono espressione di un rachitismo "classico"
(anche se non raro da trovare nelle popolazioni immigrate), ve ne
sono altri molto più sfumati, da ricercare in presenza di
condizioni di rischio o in presenza di segni clinici non così
classicamente eclatanti. Una recente sorveglianza retrospettiva
condotta in Inghilterra su bambini asiatici e di razza negra ha
evidenziato che circa il 40% dei bambini con deficit di vitamina D ha
presentato i sintomi clinici correlati all'ipocalcemia. Il 70% di
questi bambini non aveva segni radiologici di rachitismo. Il
rimanente 60% dei bambini con rachitismo aveva alterazioni
radiologiche tipiche, con o senza segni clinici.
Laboratorio
e Radiologia
Alcuni
esami di laboratorio possono essere fortemente fuorvianti a causa di
meccanismi di compenso che si attivano per ristabilire i normali
livelli di calcio circolante e di vitamina D (considerando che
normalmente si dosa il calcidiolo o 25 (OH)D, i cui valori normali
sono >20 ng/ml).
I bassi
livelli di vitamina D comportano un diminuito assorbimento di calcio
a livello intestinale e quindi bassi livelli circolanti, che vengono
ripristinati tramite il rilascio di PTH. Per tale motivo non sempre è
dirimente valutare i livelli ematici di calcio e, con il medesimo
meccanismo, quelli di calcidiolo.
Nel caso
in cui il meccanismo di compenso non sia più sufficiente, il
calcidiolo può essere basso e, se i valori sono inferiori a 4
ng/ml (pari a 10 nmol/L), si possono già apprezzare le
alterazioni radiologiche.
Anche il
fosforo inizialmente può essere normale, ma poi i livelli
scendono a causa di un'aumentata secrezione renale determinata dal
PTH. Se però i livelli sono molto bassi è necessario
pensare ad un rachitismo renale.
A questo
punto è ovvio comprendere i valori elevati di PTH in circolo.
Dal
momento che si verifica un fenomeno di rimaneggiamento osseo, anche
alcune sostanze costitutive dell'osso possono esser riscontrate in
quantità superiori alla norma, sia nel sangue (ad esempio
l'osteocalcina) sia a livello urinario (ad esempio
l'idrossiprolina).
Pertanto
ci possiamo trovare di fronte, a seconda della gravità del
rachitismo (da alcuni classificato "in fasi"), ad una
calcemia normale o ridotta (la riduzione della calcemia è a
volte sintomatica, con tetania e/o convulsioni), fosforemia più
tipicamente ridotta e livelli di fosfatasi alcalina elevati.
Il
dosaggio della vitamina D è basso e da alcuni viene
considerato il gold standard per la diagnosi di rachitismo.
Diagnosi
per immagini
Le
tipiche alterazioni scheletriche descritte corrispondono a delle
chiare immagini radiografiche che permettono una facile diagnosi.
Le
alterazioni principali riguardano tutte e tre le porzioni delle ossa
lunghe.
La
cartilagine epifisaria si presenta ispessita, a forma di coppa e
radiotrasparente a livello dell'incontro con la metafisi, la quale
a sua volta possiede una struttura trabecolare con disegno alterato
che si può evidenziare già nel primo anno di vita a
carico dell'ulna e del radio.
Le
alterazioni diafisarie, invece, sono date da un assottigliamento
corticale e da un incurvamento dell'asse dell'osso.
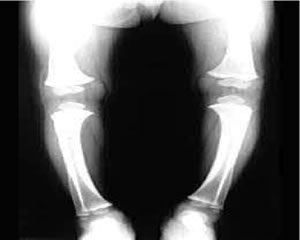
Terapia
La
terapia del rachitismo si basa sulla somministrazione della vitamina
D carente.
Se il
rachitismo è da carenza nutrizionale il quantitativo di
vitamina D3 da somministrare è pari a 800-4000 UI/die (da
decidere in base all'età) per 6-12 settimane e
successivamente si può passare alla supplementazione 200-600
UI/die.
Nel caso
in cui il rachitismo sia secondario al malassorbimento cronico, le
dosi di vitamina D necessarie sono ovviamente più alte, pari a
5.000-20.000 UI/die per os o 10.000 UI/die i.m.
Nel caso
in cui il rachitismo sia associato o secondario a insufficienza
epatica o renale, con conseguente riduzione della quota di vitamina
in forma attiva, è necessario somministrare 0.5-2 mcg/die di
1,25(OH)2D3.
In alcuni
casi selezionati, può essere utile una monosomministrazione di
alte quantità di vitamina D, pari a 15000 mcg (=600000 UI,
ricordiamo che 1 mcg di vitamina D equivale a 40 UI).
Nelle
forme molto gravi di rachitismo può essere necessario
somministrare in aggiunta alla vitamina D il calcio per os, a dosi
pari a 40-120 mg/kg/die nei lattanti fino ad un massimo di 1 g/die
nei bambini più grandi. La somministrazione di calcio per via
endovenosa è necessaria solo nei rari casi di tetania o
convulsioni secondarie all'ipocalcemia grave.
L'efficacia
della terapia si rende progressivamente evidente dopo alcune
settimane dall'inizio e lo si può documentare sia sulla base
della clinica, sia sui reperti radiografici o laboratorisitici; di
fatto il quadro radiografico tende a normalizzarsi nell'arco di 2-4
settimane.
Esiste
anche la possibilità di un'intossicazione da vitamina D che
si manifesta circa dopo 2-3 mesi dall'eccessiva assunzione di
vitamina D e si manifesta con ipotonia, anoressia, irritabilità,
costipazione, polidipsia, poliuria, pallore.
Vi può
essere inoltre un ipercalcemia e ipercalciuria evidenziata dal
laboratorio e più rari ma sempre possibili manifestazioni
quali vomito, ipertensione, stenosi aortica , cataratta e
retinopatia.
Nel caso
in cui il bambino non risponda prontamente alla terapia, va
considerata l'ipotesi di un rachitismo di tipo vitamina
D-resistente/dipendente, su base genetica.
L'ipofosfatemia
familiare, conosciuta anche come ipofosfatemia x-linked o
rachitismo vitamina D-resistente, rappresenta la più
frequente causa di rachitismo di tipo “non-carenziale”, con
un'incidenza stimata attorno a 1:20000.
Il
difetto genetico più frequente è una mutazione del gene
PHEX localizzato su Xp22.1, a trasmissione X-linked; più
raramente il difetto riguarda altri geni e si trasmette in modo
autosomico dominante.
Il
difetto genetico determina un ridotto assorbimento tubulare del
fosforo ed una ridotta conversione della vitamina D nella forma
attiva 1,25 idrossilata; è inoltre associato un difetto
intrinseco dell'osteoblasto, di natura ancora non ben chiarita.
Manifestazioni
cliniche
I bambini
affetti da tale patologia presentano delle notevoli deformità
ossee, soprattutto a carico delle ossa lunghe, a rapido
accrescimento: gli arti inferiori sono tendenzialmente ricurvi, con
coxa vara e genu varo o valgo, l'andatura è altalenante e vi
è una bassa statura (i soggetti non trattati hanno una statura
definitiva prevista variabile dai 130 ai 165 cm).
Sono
inoltre associate delle alterazioni dentali, ed in particolare
deformità pulpare, alterazioni della dentina intraglobulare ed
infezioni periapicali, mentre le alterazioni dello smalto sono solo
occasionali.
Rispetto
alla forma di rachitismo carenziale, non vi sono generalmente
manifestazioni tetaniche né i caratteristici segni come il
rosario rachitico ed il solco di Harrison.
Laboratorio
Tipica è
l'ipofosfatemia conseguente all'iperfosfaturia; i valori della
calcemia sono normali o tendenzialmente alti, con paratormone
normale, a differenza delle forme carenziali.
La
fosfatasi alcalina è aumentata, da rimaneggiamento osseo. I
valori di vitamina D attiva -1,25 (OH)2D- sono
generalmente normali
Quadro
radiologico
Si
osserva una rarefazione della trabecolatura ossea ed un allargamento
delle metafisi con deformazione “a coppa”.
Le ossa
maggiormente interessate sono appunto quelle a rapido accrescimento,
come la tibia, il femore, il radio e l'ulna.
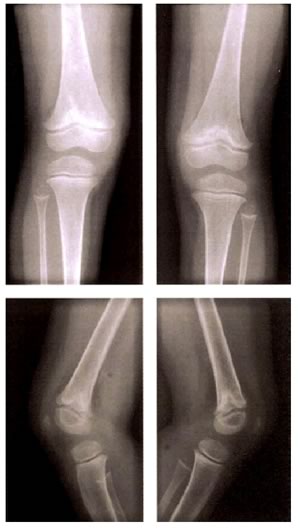
Terapia
Il
cardine della terapia è il tampone fosfato, che va
somministrato frequentemente durante la giornata (almeno 5 volte/die)
al dosaggio di 70-100 mg/kg/die. L'effetto collaterale di tale
terapia è la diarrea, che comunque tende a migliorare con il
tempo.
I
preparati disponibili in commercio sono:
- soluzione di Joule (miscela di acido fosforico e bifosfato sodico): 1 ml = 30.4 mg di fosfato
- Reducto Spezial: 1 cpr = 250 mg di fosfato
Un altro
presidio terapeutico è rappresentato dalla forma attiva della
vitamina D, che va somministrata a dosaggi sostitutivi (0.03-0.06
mcg/kg/die). L'effetto collaterale di tale terapia è
rappresentato dalla nefrocalcinosi, presumibilmente conseguente
all'aumento della calcemia (già in partenza normale o
tendenzialmente alta), che determina un'ipercalciuria con depositi
renali di calcio; alcuni studi ipotizzerebbero un efficacia dei
diuretici tiazidici nel prevenire tale effetto collaterale.
La
terapia cronica con vitamina D è associata anche ad un
aumentato rischio di patologie cardiovascolari, che si manifestano
con ipertensione ed ipertrofia ventricolare sinistra; si presume che
anche il difetto del gene PHEX sia responsabile dell'insorgenza di
effetti collaterali cardiovascolari con un meccanismo mediato dalle
endoteline.
Per la
terapia della bassa statura associata, è possibile una terapia
sperimentale con rhGH, al dosaggio di 0.2-0.5 mg/kg/settimana. Nei
casi più gravi può essere necessario ric
orrere ad
interventi chirurgici di osteotomia.
Il
rachitismo vit.D-dipendente di tipo 1 è conosciuto anche
come pseudodeficit di vit. D o rachitismo ipocalcemico
vit.D-resistente.
Si tratta
di una malattia a trasmissione autosomica recessiva dovuta ad una
mutazione del gene posto sul cromosoma 12 che codifica per l'enzima
25(OH)D 1-alfa-idrossilasi, che idrossila la vit.D in posizione 1 e
la rende biologicamente attiva.
Manifestazioni
cliniche
La
malattia si manifesta con un rachitismo ad esordio precoce, con
possibilità di crisi ipocalcemiche gravi, che si possono
manifestare con tetania e convulsioni.
Vi sono
inoltre astenia ed ipotonia importanti. A ciò si possono
associare alterazioni dello smalto dentario.
In alcuni
casi vi può essere una sindrome di Fanconi associata, che si
manifesta con aminoaciduria, glicosuria e acidosi renale.
Laboratorio
Assomiglia
a quello delle forme carenziali, ed è rappresentato da
ipocalcemia con conseguente iperparatiroidismo ed ipofosforemia. La
fosfatasi alcalina è aumentata, da rimodellamento osseo.
La forma
attiva della vitamina D -1,25 (OH)2 D- è indosabile dal
momento che è carente l'enzima che ne determina la
produzione.
Terapia
In
passato la terapia si basava sulla somministrazione di alte dosi di
vitamina D (200000-1000000 IU/die). Attualmente si somministra la
forma attiva della vit.D (il calcitriolo appunto) al dosaggio di
0.5-2 mcg/die.
Sono
inoltre disponibili analoghi sintetici di tale vitamina (ligandi del
recettore VDR, deltaniodi, 1-alfa idrossicolecalciferolo o
alfacalcidiolo, 3-alfa epimeri), che hanno un'attività
simile a quella umana; non vi sono al momento studi che hanno
valutato la loro efficacia e tollerabilità in età
pediatrica.
In alcuni
casi acuti può rendersi necessaria la somministrazione di
calcio per via endovenosa o per os ad alte dosi.
E' nota
anche come resistenza ereditaria alla 1,25 (OH)2D,
ed è una patologia a trasmissione autosomica recessiva dovuta
ad alterazioni del recettore della vitamina D, il VDR, che possono
interessare sia il sito di legame con la vitamina stessa
(ligand-binding domain), sia il DNA-binding domain.
Manifestazioni
cliniche
Si
manifesta con i segni di rachitismo già nei primi mesi di
vita, mentre sono più rare l'ipocalcemia e le crisi
convulsive. I soggetti affetti hanno inoltre un deficit staturale.
Anche in
questo caso vi sono delle alterazioni dentarie associate, che si
manifestano con ipoplasia dentaria e carie frequente.
Nelle
forme più gravi vi può essere un'alopecia totale
irreversibile, il che fa pensare ad un ruolo della vitamina D anche
nello sviluppo del follicolo pilifero.
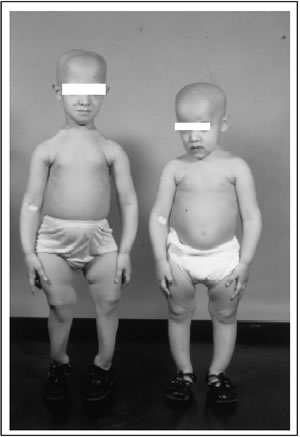
Laboratorio
Vi è
ipocalcemia con conseguente iperparatiroidismo secondario.
Anche in
questo caso vi è un aumento della fosfatasi alcalina da
rimaneggiamento osseo. La forma attiva circolante della vitamina D
(calcitriolo o 1,25 (OH)2D) è tendenzialmente alta,
ma inefficace data l'alterazione del suo recettore.
Terapia
Si basa
sulla somministrazione di alte dosi (15-30 mcg/die) di vit.D in forma
attiva, per cercare di vincere la resistenza recettoriale. In alcuni
casi può essere necessaria la somministrazione di calcio.
1)
Wharton B, Bishop N, Rickets, Lancet 2003, 25;362(9393):1389-1400 leggi
leggi
2)
Bouillon R et al, Intestinal calcium absorption: molecular vitamin D
mediated mechanism, J Cell Bioch 2003; 88: 332-9
3)
Wortsman J et al, Decreased bioavailability of vitamin D in obesity.
Am J Clin Nutr 2003; 77(5): 1342
4) Singh
J et al. The investigation of hypocalcemia and rickets, Arch Dis
Child 2003; 88: 403-7
5)
Kreiter SR et al, Nutritional rickets in African American breast-fed
infants, J Pediatr 2000; 137(2): 153-7
6)
Ladhani S, Srinivasan L, Buchanan C, Allgrove J, Presentation of
vitamin D deficiency, Arch Dis Child 2004; 89(8): 781-4
7)
Scheinman S J et al, Genetic disorders of renal elctrolite transport,
NEJM 1999; 340(15):1177-87
8) Rowe
PSN, The molecular background to hypophosphatemic rickets, Arch Dis
Child 2000; 83: 192-4
9)
Francis F et al, Genomic organization of the human PEX gene mutated
in X-linked dominant hypophosphatemic rickets, Genome Research 1997;
7: 573-85
10)
Seikaly M G, Baum M, Thiazide Diuretics arrest the progression of
nephrocalcinosis in children with X-linked Hypophosphatemia,
Pediatrics 2001; 108(1): 1-4
11)
Nehgme R et al, Cardiovascular abnormalities in patients with
X-linked Hypophosphatemia, J Clin End Met 1997; 82(8): 2450-4
12)
Baroncelli G et al, Effect of GH treatment on final height, phosphate
metabolism, and BMD in children with X-linked hypophosphatemic
rickets, J Pediatr 2001; 138: 236-43
13)
Malloy PJ et al, The vitamin D receptor and the Syndrome of
hereditary 1,25-Dihydroxyvitamin D-resistent Rickets, Endocrine
reviews 20(2): 156-88
Vuoi citare questo contributo?
