Rivista di formazione e aggiornamento di pediatri e medici operanti sul territorio e in ospedale. Fondata nel 1982, in collaborazione con l'Associazione Culturale Pediatri.
Novembre 2008 - Volume XI - numero 9
M&B Pagine Elettroniche
Il punto su
Parotite
(o paroditite) ricorrente giovanile e malocclusione dentaria
*Specialista
in Odontostomatologia, Vicenza - Parma - Roma
**Specialista
in Otorinolaringoiatria, Ospedale Pediatrico Bambin Gesù, Roma
Indirizzo
per corrispondenza: edber@studiober.com
Summary
Juvenile
Recurrent Parotitis is a rare, intriguing inflammatory condition of
unknown etiology. Dental malocclusion with mandibular misplacement
(deep bite, cross bite, retruded mandible) may be a causative factor
for Recurrent Parotitis through Masseter muscle contraction. The
increased activity of the Masseter muscle may provoke intermittent
obstruction of the Stenson's duct, and reduction of the salivary
flow may therefore occur. The interocclusal appliance may interact
with the pathogenetic mechanisms of RP by blocking the cascade of
events due to mandible misplacement. It may improve the Masseter
muscle relaxation, thus avoiding the transitory parotid duct
obstruction and then restoring the normal salivary flow. Further
studies are necessary to evaluate the long-term effect of the
definitive orthodontic treatment.
La
parotite (o parotidite) ricorrente giovanile costituisce un
problema non molto frequente, ma di non facile soluzione quando non
si autolimita spontaneamente. Le sue cause rimangono sconosciute,
nonostante in letteratura si riportino varie ipotesi.
La
compressione dall'esterno del dotto di Stenone da parte del
Massetere può costituire una importante concausa patogenetica.
Il Massetere, a sua volta, può risultare contratto
cronicamente per la presenza di una malocclusione dentaria con
malposizione della mandibola, in particolare quando la mandibola
risulti retrusa, laterodeviata o troppo chiusa (morso profondo).
Il
trattamento è volto, in una prima fase, a decontrarre il
Massetere attraverso l'applicazione di un apparecchio
ortognatodontico realizzato su impronta individuale, volto a
correggere la malposizione mandibolare, e costituisce una fase di
conferma diagnostica e di intercettazione reversibile. La seconda
fase, subordinata al successo terapeutico della prima, consta di un
trattamento ortodontico vero e proprio, volto a correggere la
malocclusione in modo stabile e definitivo, consolidando
contestualmente il risultato terapeutico sulla Parotite Ricorrente
ottenuto nella prima fase.
Introduzione
Per
parotite (o parotidite) ricorrente si intende un quadro clinico
caratterizzato da periodiche infiammazioni e rigonfiamenti di una o
entrambe le ghiandole parotidi, diminuzione del flusso salivare,
dolore, a volte accompagnati da febbre e secrezione purulenta. Quando
riguarda l'età pediatrica prende la denominazione di
parotite (o patotidite)
ricorrente giovanile (PRG). Tende ad autolimitarsi1, ma in
alcuni casi tende invece a persistere. La parotidite ricorrente può
anche comparire in età adulta: ci limiteremo, in questo
articolo, a considerare il quadro pediatrico.
Quadro
clinico
La PRG si
manifesta solitamente da un solo lato, e anche se bilaterale, la
ghiandola di un lato appare comunque spesso interessata in maniera
prevalente2,3. Al rigonfiamento doloroso si associano
febbre e malessere ma, nel bambino, raramente si assiste a secrezione
purulenta2. Le crisi presentano una frequenza, che varia
mediamente dai 3 ai 4 episodi all'anno1,2, ma nella
nostra esperienza abbiamo trattato anche casi con crisi più
frequenti, fino a un episodio ogni 3-4 settimane. Le crisi durano da
alcuni giorni a 2 settimane, e si risolvono sostanzialmente in
maniera spontanea, indipendentemente dalla terapia4.
Eziopatogenesi
Le cause
rimangono sconosciute, nonostante vari lavori abbiano proposto
diverse ipotesi. Alcuni Autori la ritengono legata a malformazioni
congenite dei dotti ghiandolari4. È stata chiamata
in causa la qualità della saliva5-7, una risposta
auto-immunologica8,9, fattori di origine familiare10,11,
aspetti allergologici, una relazione con patologie ricorrenti delle
alte vie respiratorie3, ma nessuna di queste cause si è
a tutt'oggi dimostrata esaustiva del problema patogenetico2.
La dimensione ristretta del dotto di Stenone, che può variare
da 0,5 a 1,5 mm, è stata chiamata in causa, e ne è
stata suggerita l'ispezione endoscopica: poiché la zona di
maggior restringimento è localizzata a livello dell'ostio,
questa tecnica viene riferita come semplice e poco invasiva12.
Relativamente
alla sialectasia della ghiandola nei dotti distali, nella maggior
parte dei casi non si sono riscontrati evidenti segni di ostruzione:
in età pediatrica, in particolare, la calcolosi è
raramente descritta. Pur nell'incertezza interpretativa, la
riduzione del flusso salivare viene considerata la conseguenza del
danno del parenchima ghiandolare causato dall'infezione13.
Non ci
risulta che sia stato ipotizzato un ruolo patogenetico della
malocclusione dentaria e della malposizione mandibolare nella PRG. In
uno studio pilota23 abbiamo invece preso in considerazione
questa ipotesi, trattando con tecnica ortodontica intercettiva alcuni
bambini che presentavano malocclusione dentaria e PRG.
Diagnosi
La
diagnosi si basa sui segni clinici e sull'ultrasonografia, di norma
impiegata in prima battuta come esame di elezione14, che
mostra solitamente la presenza di aree ipoecoiche, di dilatazioni dei
dotti e di sialectasie. La sialografia ha un ruolo di approfondimento
diagnostico2, specie in presenza di ostruzioni (peraltro
rare in età pediatrica).
L'esame
citologico rivela la presenza di granulociti, linfociti e, in circa
il 50% dei casi, batteri2.
All'esame
istologico si riscontrano dotti interlobulari dilatati con
infiltrazione linfocitaria e plasmacellulare, e l'epitelio duttale
può presentare un certo grado di iperplasia e metaplasia2,4.
L'architettura
del parenchima appare comunque sostanzialmente conservato. Negli
stadi avanzati aumenta l'infiammazione periduttale e i linfociti
tendono a formare follicoli linfoidi. In quelli più gravi si
osserva la distruzione del parenchima lobulare16.
Terapia
La
terapia dell'attacco acuto è scontata (antinfiammatori,
antibiotici), anche se di dubbia efficacia. Non vi è invece un
orientamento preciso sulla prevenzione delle recidive, che
costituiscono il vero problema. Abbandonata da tempo la
radioterapia1, la “Duct ligation” è da alcuni
considerata efficace e di semplice esecuzione16. Efficace
è risultata anche la riduzione della secrezione ghiandolare
ottenuta con l'intervento di Timpanic Neurectomy17,18,
pur non priva di difficoltà e gravata da insuccessi. La stessa
sialografia è stata validata quale tecnica terapeutica oltre
che diagnostica19. Alcuni autori hanno suggerito la
dilatazione dei restringimenti duttali20. L'intervento
di parotidectomia21,22 rimane il gold standard per un
risultato radicale, ma riservata ai soli casi più gravi e
persistenti.
Parotite
ricorrente e malocclusione dentaria
L'ipotesi
che sosteniamo considera la patogenesi della PRG come legata alla
compressione dall'esterno del dotto di Stenone ad opera del muscolo
Massetere.
In
letteratura vengono prese in considerazione varie ipotesi, ma nessuna
sembra dare alla patologia una spiegazione esaustiva. Il
rallentamento del flusso salivare viene sostenuto da vari Autori4,15.
Se ne attribuisce la causa alla qualità della saliva e a
congenite alterazioni del parenchima ghiandolare. La presenza di
calcoli, peraltro rarissimi in età pediatrica, nell'adulto
sembrerebbe fornire una spiegazione intuitiva e scontata della
patogenesi della parotite ricorrente, che in questi casi si
interseca, nell'inquadramento nosologico, con la litiasi della
parotide. In pratica si ipotizzano cause intraparenchimali o, nel
caso della calcolosi, un'ostruzione intraduttale.
La
ghiandola parotide sbocca nel vestibolo orale all'altezza del
secondo molare superiore attraverso il Dotto di Stenone (Figura
1). Questo ha una lunghezza di circa 4 cm, e un diametro che
varia da 1,5 a circa 3 mm, e decorre in intimo rapporto con il
muscolo massetere, 1,2 cm al di sotto dell'arcata zigomatica. Poco
prima dell'orifizio, attraversa il muscolo buccinatore.
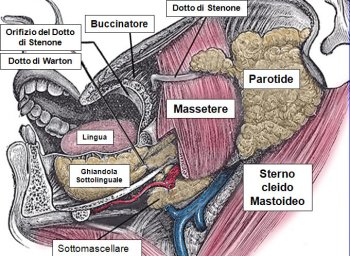
Il
dotto possiede una propria muscolatura che consente la progressione
del secreto dalla Parotide alla bocca. Estratto da
http://it.wikipedia.org/wiki/Dotto_di_Stenone.
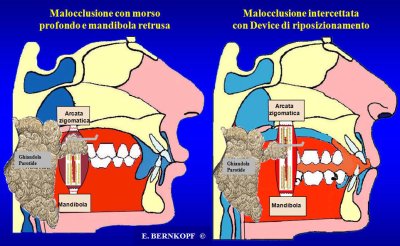
Il
muscolo massetere costituisce il più potente muscolo elevatore
della mandibola. Si inserisce sull'arcata zigomatica superiormente
e sulla superficie esterna del ramo della mandibola inferiormente.
Qualunque
aumento di tono o di volume del massetere può interferire con
la normale pervietà del dotto, rallentando il flusso salivare
fino a determinarne l'arresto in corrispondenza delle crisi (Figura
2).
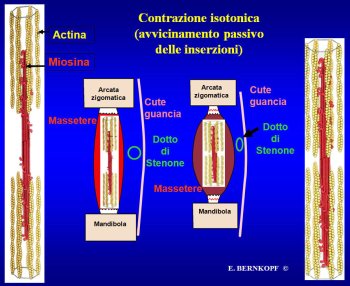
Figura
2. Inserzioni del Massetere aumentano lo spessore del suo ventre;
il che può comprimere il dotto di Stenone.
Lo status
del massetere è influenzato dai parametri occlusali
abitualmente presi in considerazione in gnatologia (scienza
dell'occlusione), in ortodonzia e in protesi dentaria, specie
quando questi risultino alterati per la presenza di dislocazioni
della mandibola. La postura della mandibola, a sua volta, è
fortemente influenzata dal tipo di occlusione (e di malocclusione)
dentaria che il paziente presenta. È stato dimostrato,
infatti, che l'applicazione di oral devices (dispositivi
intraorali) che alterano l'occlusione interponendosi fra le arcate
genera una diminuzione dell'attività elettromiografica del
massetere24. Anche la densità e la misura della
sezione trasversa dei muscoli masticatori (massetere compreso)
variano a seguito di una diversa posizione mandibolare ottenuta con
trattamento chirurgico di alcune malocclusioni, nel senso che questi
parametri risultano significativamente aumentati nei morsi
profondi25.
A
differenza che in un morso normale (Figura 3a),
in presenza di morso profondo (aumentato over bite, Figura
3b), cioè di quel quadro di malocclusione in cui la arcate
dentarie serrano eccessivamente, fino a far scomparire alla vista i
denti frontali inferiori, totalmente coperti da quelli superiori, il
massetere, contratto, aumenta la dimensione della propria sezione
trasversa, salvo accentuarle ulteriormente nei casi di bruxismo
(Figure 2, 3, 4).
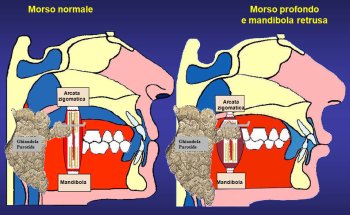
a:
morso normale
b:
morso profondo
Da queste
situazioni anatomiche, occlusali e disfunzionali non potrà non
essere influenzato il dotto di Stenone che, come già detto,
decorre in intimo contatto con il muscolo massetere (Figura
1) per gran parte del proprio decorso. La sua compressione
dall'esterno, che deriva dall'aumento dello spessore del
massetere, può comportare quel rallentamento del flusso
salivare che viene da molti Autori chiamato in causa nella patogenesi
della PRG15.
Un
recente studio ha inoltre dimostrato che l'applicazione di un
device intraorale stimola la secrezione salivare, sia in pazienti
sani che bruxisti26.
Il
meccanismo patogenetico da noi ipotizzato spiegherebbe anche il fatto
che, a dispetto della presenza di sialectasie, non si rilevano
ostruzioni nella maggior parte dei casi pediatrici: infatti non di
ostruzione nel lume, ma di costrizione esterna si tratterebbe.
Inoltre, poiché la costrizione non è serrata, ma di
entità variabile anche in ragione delle funzioni (e
parafunzioni) svolte dalla bocca nell'arco della giornata e in
rapporto allo stato psicofisico del bambino, il quadro clinico non è
cronico, ma ricorrente. Accade cioè che la crisi si solo
occasionalmente in presenza di altre concause, quando ad esempio
coincidano un temporaneo serramento del massetere e una
ipersecrezione salivare (ad esempio in prossimità o all'inizio
di un pasto). Le ricorrenti patologie delle alte vie aeree12,
o comunque flora patogena di provenienza orale, possono concorrere
per via retrograda all'instaurarsi della patologia.
In
presenza di laterodeviazione mandibolare l'aumentato volume e, a
volte, l'ipertono, riguarderebbero solo il massetere omolaterale
alla deviazione: questo quadro occlusale sosterrebbe appunto le PR
monolaterali.
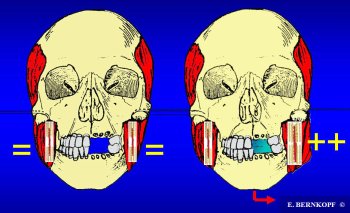
Figura
4
a:
morso normale
b:
morso laterodeviato a sinistra
Ci
sentiamo di poter affermare che il riscontro di PR omolaterale a una
deviazione mandibolare anche minima
(Figura 5) è patognomonico e
chiarificante nei casi monolaterali o prevalentemente monolaterali.
I quadri
di morso profondo e deviato possono coesistere: si spiegherebbe così
la diminuzione di flusso salivare che riguarda anche la ghiandola
asintomatica nei casi monolaterali15 e il fatto che,
quando bilaterale, la sintomatologia risulta comunque prevalente in
un lato12,13.
Lo schema
interpretativo da noi proposto è compatibile con tutte le
osservazioni citologiche e istologiche effettuate da vari
Autori4,13,16, in quanto queste evidenzierebbero le
conseguenze che, nella composizione della saliva, nel parenchima
ghiandolare e nei dotti, vengono causate dalla diminuzione di flusso,
dal ristagno salivare e dalla dilatazione a monte dei dotti
interlobulari, dall'infiltrazione linfocitaria che ne danneggia
l'architettura, e dalla complicanza batterica che risulta favorita
dal ristagno salivare.
La
componente congenita, geneticamente determinata o legata a traumi da
parto, può riguardare la struttura cranio mandibolare e
occlusale, piuttosto che una non meglio chiarita predisposizione
anatomica della ghiandola parotide, legata, secondo alcuni Autori a
una ereditarietà autosomica dominante con penetranza
incompleta27.
Riteniamo
significativo il caso di un bambino di 4 anni, che presentava PRG a
destra, omolaterale alla laterodeviazione mandibolare, assente nel
gemellino monocoriale con occlusione perfetta.
In un
interessante case report viene descritto il caso di un ragazzo che
presentava ripetute crisi di parotite “secondaria a ripetute
masticazioni dell'orifizio del dotto di Stenone28.
Appare logico che per riuscire a masticarsi il dotto di Stenone, che
sbocca vestibolarmente ai molari superiori e quindi in zona esclusa
dal contatto interocclusale, quel paziente dovesse presentare un
morso inverso posteriore da quel lato, il che è compatibile
anche con una laterodeviazione mandibolare con alterazione del
tono-volume del massetere omolaterale, probabile concausa, non
considerata e non esclusa dagli autori, anche nel caso descritto.
Il fatto
che la parotide sia maggiormente interessata rispetto alla
sottomandibolare è stato spiegato con il flusso salivare
mediamente maggiore della sottomandibolare rispetto alla parotide e
con la maggior componente di muco, dalla proprietà
antisettiche, del secreto di questa ghiandola13. La
mancanza di possibile conflitto fra massetere e il dotto escretore
della sottomandibolare potrebbe altrettanto validamente spiegare il
diverso comportamento delle due ghiandole rispetto a questa
patologia.
Le
ricerche di una distribuzione significativa per sesso hanno dato
risultati contrastanti: la maggior parte degli studi riscontrano una
lieve prevalenza maschile29,30,31 e un sostanziale
equilibrio nel bambino32. Il sostanziale equilibrio può
essere spiegato con il fatto che il sesso non influisce
nell'insorgenza della malocclusione, mentre la leggera prevalenza
maschile potrebbe derivare, nell'adulto, dal tono e dalla massa
muscolari solitamente maggiori nei maschi.
Vari
Autori hanno notato che la sintomatologia spesso scompare, anche del
tutto, dopo la pubertà. La risoluzione spontanea può
essere spiegata con l'eruzione del secondo molare, che corrisponde
solitamente all'epoca della pubertà, e comunque allo
sviluppo del ramo mandibolare, la cui crescita allontana le
inserzioni del massetere, e detende passivamente il muscolo. Non va
sottovalutata nemmeno la crescita esponenziale che i trattamenti
ortodontici hanno riscontrato in questi ultimi decenni, che avrebbero
potuto conseguire la risoluzione di alcuni quadri di PRG come
risultato non espressamente cercato e voluto.
Vari
Autori hanno comunque descritto casi persistenti12, 29,33,
anche se i numeri sembrano essere ridotti: il persistere di una
malocclusione particolarmente grave e non trattata potrebbero
spiegarli. Oltre alla persistenza va però anche considerata la
possibilità di insorgenza in età adulta: potrebbe
trovare spiegazione nella perdita di elementi dentari omolateralmente
all'affezione, all'allestimento di protesi incongrue o alla loro
usura, in particolare con perdita di dimensione verticale, tutte
problematiche occlusali che ripropongono alcuni aspetti delle
malocclusioni riscontrabili nel bambino, in particolare per quanto
riguarda il coinvolgimento dei muscoli masticatori e del massetere in
particolare.
Trattamento
I casi
che giungono alla nostra attenzione riferiscono solitamente
l'insorgenza di un minimo di 3-4 episodi/anno, frequenza riportata
come significativa in vari lavori1,12 e quindi riferibile
con certezza al quadro di PRG e non a casi sporadici poco
significativi.
Solitamente
questi casi giungono alla nostra attenzione dopo aver già
subito gli accertamenti diagnostici e i tentativi abitualmente
previsti per le crisi acute di PR.
I piccoli
pazienti vengono sottoposti a visita odontoiatrica, volta ad
evidenziare la presenza di malocclusioni, e in particolare di
eccessivo overbite (mosso profondo) e di morso laterodeviato.
Per la
prima intercettazione del problema parotideo la diagnosi rimane
comunque principalmente clinica. Anche se si può avere
un'utile conferma radiologica della malposizione mandibolare con
teleradiografie del cranio in proiezione latero-laterale e
antero-posteriore, gli esami radiologici più approfonditi, a
specifico indirizzo specialistico, andrebbero rimandati al momento
della prosecuzione del trattamento con metodiche ortodontiche fisse e
non reversibili (vedi seconda fase terapeutica).
Il
trattamento consta di due fasi, la prima di conferma diagnostica e di
intercettazione reversibile, la seconda, subordinata al successo
terapeutico della prima (o all'eventuale desiderio della famiglia
di effettuare comunque il trattamento ortodontico, comunque indicato
vista la presenza di malocclusione) di trattamento ortodontico vero e
proprio.
Prima
fase
Viene
applicato un Oral Device di nostro originale disegno
realizzato in resina acrilica su impronta individuale della bocca del
paziente.
Figura
6. a: morso profondo e retruso; b: applicazione dell'Oral
Device.
Il
dispositivo da noi proposto è dotato, oltre ad alcuni ganci
che lo rendono solidale con l'arcata dentaria inferiore, di un
piano occlusale che svincola completamente i rapporti interocclusali
abituali e permette così il riposizionamento della mandibola
secondo le indicazioni del dentista. Un “vallo di riposizionamento”
che, adattandosi alla superficie vestibolare del gruppo
incisivo-canino superiore, costringe il paziente ad abbandonare la
posizione mandibolare abitualmente occupata quando chiude la bocca,
lo obbliga ad assumere la “posizione terapeutica” stabilita dal
dentista.
Il device
deve essere portato dal bambino 24 ore al giorno, a esclusione dei
pasti. La rimozione durante i pasti è da considerarsi un
compromesso volto ad aumentare la compliance. Riteniamo invece sia
del tutto inutile un trattamento solo notturno o comunque saltuario.
Il
riposizionamento mandibolare attuato dal device, oltre a correggere
in gran parte lo spiacevole aspetto estetico legato alla
laterodeviazione o al morso profondo, permette il rilassamento del
massetere o dei masseteri prima contratti, e può così
di conseguenza risolvere anche la costrizione esterna del dotto di
Stenone.
Solitamente
il paziente cronico riferisce un immediato beneficio. Nel paziente
affetto da crisi ricorrenti, nella maggior parte dei casi le crisi
cessano con l'applicazione del device. In qualche caso abbiamo
assistito a una loro drastica diminuzione per intensità e
frequenza. Il paziente a volte riferisce di sentire di tanto in tanto
l'“aura” che precedeva le crisi, ma senza il loro effettivo
scatenarsi.
Per
ciascun paziente viene deciso un periodo di osservazione minimo di 6
mesi, che deve però essere prolungato ad un anno nei casi in
cui la minor frequenza originaria delle crisi riscontrata
all'anamnesi renda necessario un periodo asintomatico più
lungo per poter trarre conclusioni.
Questo
percorso diagnostico e terapeutico, oltre a essere di semplicissima
attuazione, è di costo irrisorio e, in quanto reversibile,
totalmente privo di prezzo biologico.
Seconda
fase: Trattamento ortodontico
Una volta
ottenuta con il precedente trattamento intercettivo iniziale e
reversibile, la conferma diagnostica e la totale risoluzione del
quadro clinico, con la cessazione delle ricadute di PR, si passa a
una seconda fase di trattamento ortodontico, volta a confermare a
livello di occlusione dentale la posizione mandibolare corretta
individuata nella prima fase.
La
configurazione e il relativo costo economico di questa seconda fase
terapeutica variano da caso a caso a seconda delle condizioni
occlusali e dell'età del paziente, della presenza di
dentature decidua, mista o permanente. Ci preme sottolineare che la
presenza di malocclusione, condizione preliminare all'impiego di
questo schema terapeutico, renderebbe il trattamento odontoiatrico
comunque indicato. Il successo terapeutico sulla PRG può
peraltro aumentarne la compliance e rendere indicata l'anticipazione
del timing ortodontico in età precoce e a volte precocissima
rispetto a quelle abituali.
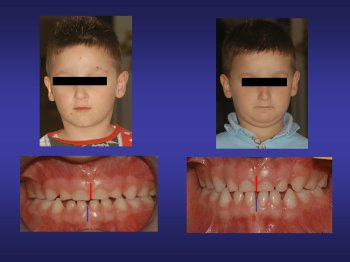
Caso
clinico
F., nata
con parto cesareo per sofferenza fetale, fin da piccola era
infastidita dal naso che continuava a colare e dalla conseguente
respirazione orale; ben presto comparvero periodiche riniti, otiti,
bronchiti.
A 10 mesi
si è presentato il primo episodio di gonfiore latero
mandibolare dx. Ricoverata, è stata dimessa con la diagnosi di
parotite epidemica monolaterale, anche se la bambina era stata
vaccinata quattro mesi prima.
Da quel
giorno F. era periodicamente affetta da gonfiori latero mandibolari
monolaterali, curati dal pediatra di famiglia con antinfiammatori (il
gonfiore spariva dopo qualche giorno). La situazione diventava però
progressivamente più critica: era perennemente raffreddata,
respirava solo con la bocca, russava, sbavava e i suoi occhi
lacrimavano anche con la bella stagione. La bambina veniva sottoposta
periodicamente a diverse visite specialistiche e alle terapie di
volta in volta prescritte.
I
problemi però continuavano, e così F. è stata
sottoposta a un intervento di adenoidectomia a due anni e mezzo. Il
beneficio è stato solo momentaneo: ben presto sono ricomparsi
gli stessi sintomi, con gonfiori più accentuati e molto
dolorosi, accompagnati da stati febbrili ricorrenti imputati
all'entrata della bambina alla scuola materna.
Dopo una
ricaduta di parotite particolarmente grave si è deciso di
farla visitare presso un altro reparto specialistico, dove è
stata formulata la diagnosi di parotite cronica recidivante, non
imputata a calcoli (litiasi), poiché l'ecografia delle parti
molli non li evidenziava. I medici consigliavano di sottoporre la
bambina a scialografia, evitando nel frattempo alimenti acidi che
potevano dare dolore. Prima di sottoporre la bambina ad altri esami
invasivi però, la famiglia decideva di sentire altri pareri. È
stato in questa occasione che è stata prospettata l'ipotesi
di far applicare alla bambina un apparecchio ortodontico specifico
per il suo problema. La visita odontoiatrica confermava l'indicazione
al trattamento ortodontico.
Fin dai
primi giorni di applicazione, la bambina ha avuto sempre il naso
libero. Non si sono più ripresentati né gonfiori, né
stati febbrili, né otiti, né bronchiti, con un
conseguente notevole miglioramento della qualità della vita.
Grazie al prosieguo delle cure ortodontiche, la bocca della bambina
si è trasformata, la chiusura si è corretta e il suo
viso è più rilassato. La bambina ha ritrovato la gioia
di vivere serenamente, senza particolari divieti.
CONCLUSIONE
I
lusinghieri risultati ottenuti con la metodica illustrata sembrano
dimostrare che la malocclusione dentaria e la malposizione
mandibolare possano costituire una importante concausa di parotite
ricorrente giovanile, e che il trattamento occlusale con adeguati
dispositivi ortodontici possa e debba essere preso in considerazione
prima di attuare altri trattamenti aggressivi o demolitivi. Studi più
approfonditi saranno comunque necessari.
Bibliografia
- Geterud A, Lindvall AM, Nylén O. Follow-up study of recurrent parotitis in children. Ann Otol Rhinol Laryngol 1988;97:341-6.
- Ericson S, Zetterlund B, Ohman J. Recurrent parotitis and sialectasis in childhood. Clinical, radiologic, immunologic, bacteriologic, and histologic study. Ann Otol Rhinol Laryngol 1991;100:527-35.
- Galili D, Marmary Y. Juvenile recurrent parotitis: clinicoradiologic follow-up study and beneficial effect of sialography. Oral Surg Oral Med Oral Pathol 1986;61:550-6.
- Chitre VV, Premchandra DJ. Recurrent parotitis. Arch Dis Child 1997; 77:359-63.
- Morales-Bozo I, Urzúa-Orellana B, Landaeta M, Montalbán R, Torres J, Pinochet A, Valverde G, Muñoz-Martínez A. Molecular alterations of parotid saliva in infantile chronic recurrent parotitis. Pediatr Res 2007;61:203-8.
- Ericson S, Sjoback I. Salivary factors in children with recurrent parotitis. Part 1: Salivary flow rate, buffering capacity and inorganic components. Swed Dent J 1996;20:121-32.
- Ericson S, Sjoback I. Salivary factors in children with recurrent parotitis. Part 2: Protein, albumin, amylase, IgA, lactoferrin lysozyme and kallikrein concentrations. Swed Dent J 1996;20:199-207.
- Friis B, Karup-Pedersen F, Schiodt M, Wiik A, Hoj L, Andersen V. Immunological studies in two children with recurrent parotitis. Acta Paediatr Scand 1983;72:265-8.
- Kono A, Ito E. A study on the pathogenesis of recurrent parotitis in childhood. Ann Otol Rhinol Laryngol 1979;88:1-20.
- Smith M. Familial incidence of sialectasis. BMJ 1953;II:594-602.
- Reid E, Douglas F, Crow Y, Hollman A, Gibson J. Autosomal dominant juvenile recurrent parotitis. J Med Genet. 1998;35:417-9.
- Zenk J, Zikarsky B, Hosemann WG, Iro H. The diameter of the Stenon and Wharton ducts. Significance for diagnosis and therapy HNO. 1998;46:980-5.
- Maynard JD. Recurrent parotid enlargement. Br J Surg 1965;52:784-9.
- Murrat ME, Buckenham TM, Joseph AE. The role of ultrasound in screening patients referred for sialography: a possible protocol. Clin Otolaryngol 1996;21:21-3.
- Ussmuller J, Donath K. Clinical, histopathologic and immunohistochemical studies of chronic sialectatic parotitis in childhood and adolescence Klin Padiatr. 1999;211:165-71.
- Diamant H, Enfors B. The treatment of chronic recurrent parotitis. Laryngoscope 1965;75:26-44.
- Daud AS, Pahor AL. Tympanic neurectomy in the management of parotid sialectasis. J Laryngol Otol 1995;109:1155-8.
- Benedek-Spat E, Szekely T. Longterm follow-up of the effect of tympanic neurectomy on sialadenitis and recurrent parotitis. Acta Otolaryngol (Stockh) 1985;100:437-44.
- Hohmann D, Landwehr P. Clinical value of sialography in digital and conventional technique. HNO 1991;39:13-7.
- Drage NA, Brown JE, Escudier MP, Wilson RF, McGurk M. Balloon dilatation of salivary duct strictures: report on 36 treated glands. Cardiovasc Intervent Radiol 2002;25:356-9.
- Grevers G. Chronic recurrent parotitis in childhood. Laryngorhinootologie 1992;71:649-52.
- Sadeghi N, Black MJ, Frenkiel S. Parotidectomy for the treatment of chronic recurrent parotitis. J Otolaryngol 1996;25:305-7.
- Bernkopf E, Colleselli P, Broia V, de Benedictis FM. Is recurrent parotitis in childhood still an enigma? A pilot experience. Acta Paediatrica 2008;97:478-82.
- Greco PM, Vanarsdall RL Jr, Levrini M, Read R. An evaluation of anterior temporal and masseter muscle activity in appliance therapy. Angle Orthod 1999;69:141-6.
- Gedrange T, Hietschold V, Haase I, Haase J, Laniado M, Harzer W. Computed tomographic examination of muscle volume, cross-section and density in patients with dysgnathia. Rofo 2005;177:204-9.
- Miyawaki S, Katayama A, Tanimoto Y, et al. Salivary flow rates during relaxing, clenching, and chewing-like movement with maxillary occlusal splints. Am J Orthod Dentofacial Orthop 2004;126:367-70.
- Reid E, Douglas F, Crow Y, Hollman A, Gibson J. Autosomal dominant juvenile recurrent parotitis. J Med Genet 1998;35:417-9.
- Wilson WR, Eavey RD, Lang DW. Recurrent parotitis during childhood. Clin Pediatr (Phila) 1980;19:235-6.
- Mandel L, Kaynar A. Recurrent parotitis in children. N Y State Dent J 1995;61:22-5.
- Katzen M. Recurrent parotitis in children. S Afr J Surg 1969;7:37-42.
- Brook AH. Recurrent parotitis in childhood. Br Dent J 1969;127:271-5.
- Watkin GT, Hobsley M. Natural history of patients with recurrent parotitis and punctate sialectasis. Br J Surg 1986;73:745-8.
- Cohen A, Nussinovitch N, Kauschansky A. Recurrent parotitis. Clin Exp Allergy 1993;23:341-2.
- Villa MP, Bernkopf E, Pagani J, et al. Randomized controlled study of an oral jaw positioning appliance for the treatment of obstructive sleep apnea in children with malocclusion. Am J Respir Crit Care Med 2002;165:123-7.
- Bernkopf E, Broia V, Bertarini AM. Ortodonzia e patologia respiratorie ostruttive del bambino. Medico e Bambino 1997;16:23-7.
- Bernkopf E, Maraggia A, Anselmi F. Ortodonzia e cefalee miotensive nel bambino. Medico e bambino 1990;9:40-4.
- Bernkopf E. Malocclusione nelle otiti recidivanti e croniche. Medico e Bambino 1987;7:51-4.
Vuoi citare questo contributo?
